-
Il 30% circa
di tutte le ricette non viene riscattato. (1)
-
Più del 50%
di tutti i farmaci acquistati non viene assunto. (2)
-
Circa 36 mia. di franchi
di spese aggiuntive sostenute annualmente dal sistema sanitario svizzero a causa della non aderenza. (3)

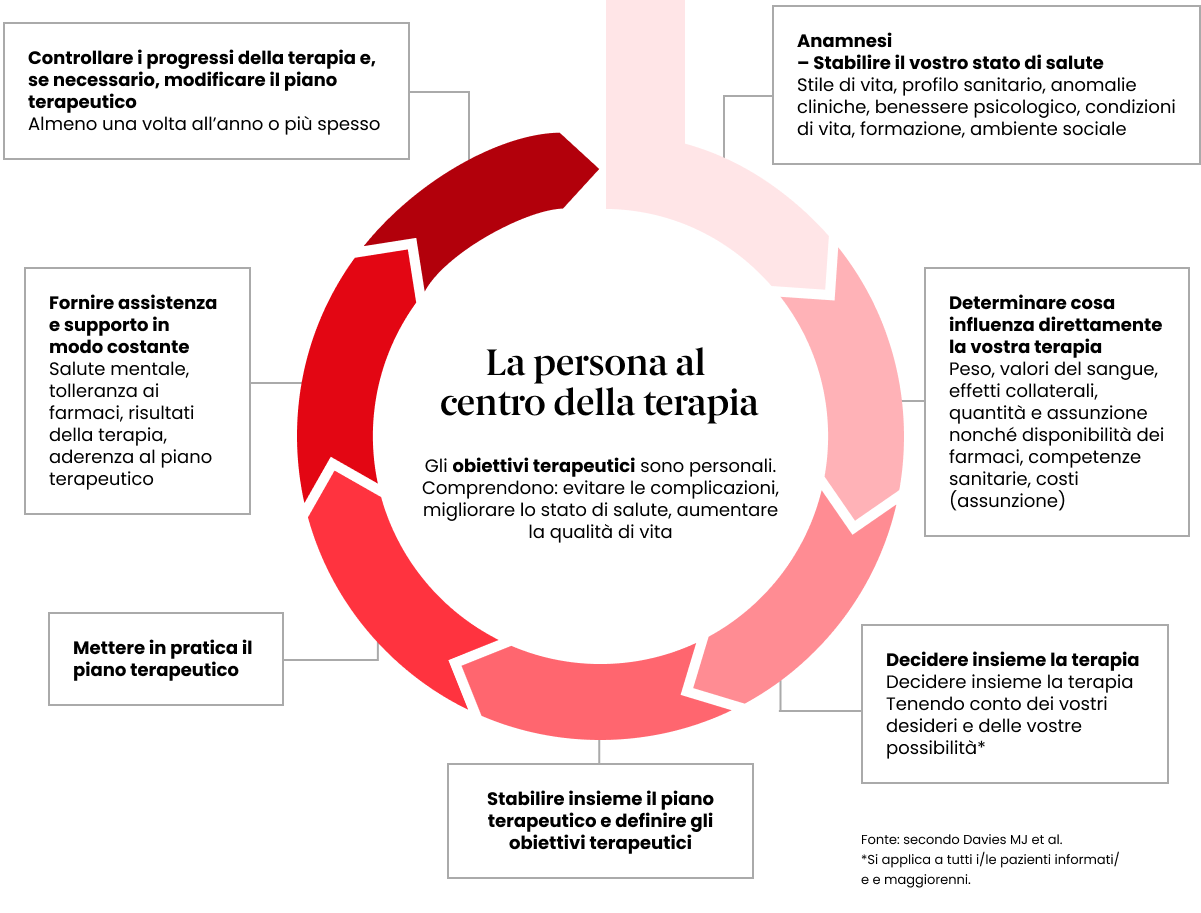
Il processo di aderenza inizia con un paziente, un medico prescrittore e un farmacista.
Medico e paziente ricoprono un ruolo chiave nella terapia, in particolare delle malattie croniche. Se ha fiducia nel medico, il paziente segue al meglio il piano farmacologico. La realtà tuttavia è un’altra: fino all’80% delle persone con malattie croniche non assume i propri farmaci come concordato. Qui vi spieghiamo i motivi di questa situazione e il modo per migliorarla.
Cosa significa aderenza?
Fino a qualche tempo fa in medicina regnava una mentalità gerarchica: il medico prescriveva il trattamento, il paziente vi si atteneva (o così si sperava). Si parlava di costanza nel trattamento (in inglese compliance). Oggi l’approccio seguito non è più «dall’alto verso il basso», bensì paritario. Non si tratta quindi più di obbedire passivamente, bensì di partecipare proattivamente.
Il termine aderenza (dal latino adhaerere, aderire) indica il ruolo attivo svolto da tutti i soggetti coinvolti (paziente, medico, terapeuti, cerchia personale) nel piano terapeutico, quindi il lavoro di una squadra concorde sulle modalità di raggiungimento degli obiettivi del trattamento.
Al centro c’è il paziente: tutti gli sforzi dei soggetti coinvolti lo sostengono per assicurare la riuscita del trattamento, che può essere complesso e faticoso. I provvedimenti terapeutici come l’assunzione di farmaci, la terapia concomitante, l’alimentazione, lo stile di vita, le tempistiche ecc. danno adito a molte domande. I pazienti hanno bisogno di informazioni, confronto e incoraggiamento per poter gestire la propria malattia con motivazione.
Perché è così importante l’aderenza?
-
Miglior esito del trattamento
Un farmaco agisce solo se viene assunto. Se il o la paziente si attiene al piano farmacologico concordato, il trattamento può avere buon esito e migliorare la qualità di vita.
-
Riduzione del rischio
La costanza nel trattamento riduce sia il rischio di decorso terapeutico negativo, che di pericolose complicazioni o malattie correlate. Nel caso dell’ipertensione, ad esempio, l’aderenza riduce il rischio di ictus.
-
Migliorare la qualità di vita
I pazienti aderenti hanno spesso una qualità di vita superiore, in quanto i sintomi vengono mantenuti meglio sotto controllo ed è possibile ridurre le limitazioni imposte dalla malattia.
-
Mantenimento dell’efficacia
I farmaci sono prodotti di alta tecnologia. Se utilizzati nel modo sbagliato, possono diventare inefficaci o provocare seri effetti collaterali così come altre malattie.
-
Valutazione della terapia
L’osservanza del trattamento prescritto permette ai medici di valutare con precisione l’efficacia e adeguatezza di una terapia e, se necessario, di apportare modifiche.
-
Riduzione dei costi
Il potenziale risparmio è elevato quando le persone devono recarsi meno spesso dal medico e non sono necessarie dispendiose procedure diagnostiche e degenze ospedaliere.
Cosa influisce sull’aderenza: le 5 dimensioni
Queste dimensioni aiutano a capire quanto sia complessa la tematica dell’aderenza.
La situazione del paziente è influenzata da numerosi fattori che ne
condizionano il comportamento. Alcune cose non dipendono da lui, altre sì.
indicazione
L’aderenza è determinata dalla diagnosi (natura della malattia),
dal decorso e dalla gravità della malattia, dalle conseguenze
psichiche e sociali, dalla disponibilità della terapia e dalla sua
durata. In caso di decorsi complessi (in cui sopraggiungono
altri sintomi e altre malattie) o di malattia cronica l’aderenza
può diminuire. La chiarezza della diagnosi e la facilità di
attuazione della terapia aumentano l’aderenza.
Che atteggiamento e aspettative ha la persona
nei confronti della vita, della medicina e, in
particolare, del medico? La persona è motivata
ad assumere un ruolo responsabile nella terapia
ed è in grado di farlo? Qual è il suo stato fisico,
psicomentale e sociale? È disponibile, si fida del
medico e della terapia? Oppure dubita, ha un
atteggiamento ambivalente e ha addirittura paura
degli effetti collaterali?
socio-economica
L’aderenza può essere agevolata od ostacolata
da fattori socio-economici. In questo senso sono
ad esempio decisivi il grado di istruzione, lo stile
e le condizioni di vita, la rete sociale e le possibilità
economiche della persona. Più una persona è conscia
dei nessi tra, ad esempio, farmaci, stile di vita e
malattia, e si sente appoggiata a livello sociale,
più capisce i provvedimenti medici.
La qualità del sistema sanitario, quindi ad es.
i costi assicurativi, il rimborso delle spese,
la collaborazione del personale medico,
la disponibilità dell’assistenza (ad es. studi medici
e di fisioterapia, ospedale), influisce sull’aderenza. Il
sostegno fornito dalla cassa malati, i costi contrattuali,
la disponibilità del medico e degli altri soggetti
coinvolti (ad es. fisioterapia, riabilitazione, Spitex)
agevolano il buon esito della terapia.
Quant’è complicato il decorso della malattia?
Qual è l’esito della terapia? Si manifestano effetti
collaterali e quali sono le ripercussioni di tutti
questi fattori sulla qualità della vita? Se il paziente
tollera bene i farmaci e percepisce un miglioramento,
la qualità di vita migliora. È una fonte di motivazione
per il trattamento. Se, invece, il paziente deve assumere
numerosi farmaci, può facilmente sentirsi sopraffatto.
Anche gli effetti collaterali, la mancanza di risultati o
le nuove complicazioni riducono l’aderenza.
Le 5 dimensioni
Le 5 dimensioni
-
L’aderenza è determinata dalla diagnosi (natura della malattia), dal decorso e dalla gravità della malattia, dalle conseguenze psichiche e sociali, dalla disponibilità della terapia e dalla sua durata. In caso di decorsi complessi (in cui sopraggiungono altri sintomi e altre malattie) o di malattia cronica l’aderenza può diminuire. La chiarezza della diagnosi e la facilità di attuazione della terapia aumentano l’aderenza.
-
Che atteggiamento e aspettative ha la persona nei confronti della vita, della medicina e, in particolare, del medico? La persona è motivata ad assumere un ruolo responsabile nella terapia ed è in grado di farlo? Qual è il suo stato fisico, psicomentale e sociale? È disponibile, si fida del medico e della terapia? Oppure dubita, ha un atteggiamento ambivalente e ha addirittura paura degli effetti collaterali?
-
L’aderenza può essere agevolata od ostacolata da fattori socio-economici. In questo senso sono ad esempio decisivi il grado di istruzione, lo stile e le condizioni di vita, la rete sociale e le possibilità economiche della persona. Più una persona è conscia dei nessi tra, ad esempio, farmaci, stile di vita e malattia, e si sente appoggiata a livello sociale, più capisce i provvedimenti medici.
-
La qualità del sistema sanitario, quindi ad es. i costi assicurativi, il rimborso delle spese, la collaborazione del personale medico, la disponibilità dell’assistenza (ad es. studi medici e di fisioterapia, ospedale), influisce sull’aderenza. Il sostegno fornito dalla cassa malati, i costi contrattuali, la disponibilità del medico e degli altri soggetti coinvolti (ad es. fisioterapia, riabilitazione, Spitex) agevolano il buon esito della terapia.
-
Quant’è complicato il decorso della malattia? Qual è l’esito della terapia? Si manifestano effetti collaterali e quali sono le ripercussioni di tutti questi fattori sulla qualità della vita? Se il paziente tollera bene i farmaci e percepisce un miglioramento, la qualità di vita migliora. È una fonte di motivazione per il trattamento. Se, invece, il paziente deve assumere numerosi farmaci, può facilmente sentirsi sopraffatto. Anche gli effetti collaterali, la mancanza di risultati o le nuove complicazioni riducono l’aderenza.
I medici di famiglia dicono: «Soprattutto nel trattamento di malattie croniche, la collaborazione dei e delle pazienti rappresenta un criterio cruciale per il buon esito della terapia.»
Saremo lieti di offrirvi supporto nel quadro della terapia a lungo termine. Nel seguente opuscolo trovate le risposte a svariate sfide quotidiane.
Opuscolo sull’aderenza

Vivere con la BPCO: come Marianne Mutti è diventata costante nel trattamento
Marianne Mutti racconta della sua malattia, la BPCO, e di come l’aderenza ha cambiato la sua vita. Leggete tutta l’intervista per scoprire come conduce una vita attiva e appagante seguendo con coerenza la terapia.
Il decorso di una terapia farmacologica
Il percorso attraverso una terapia farmacologica è strutturato in tre passaggi chiave: l'inizio della terapia, dove comprensione e comunicazione corretta sono fondamentali; il corso della terapia, caratterizzato da regolarità e monitoraggio; e infine, la conclusione della terapia, che deve essere attentamente coordinata con il medico. Ogni passaggio richiede un coinvolgimento attivo e una comprensione da parte del paziente per ottenere i migliori risultati possibili.
-
Inizio della terapia
-
Decorso terapeutico
-
Termine della terapia
Non-aderenza
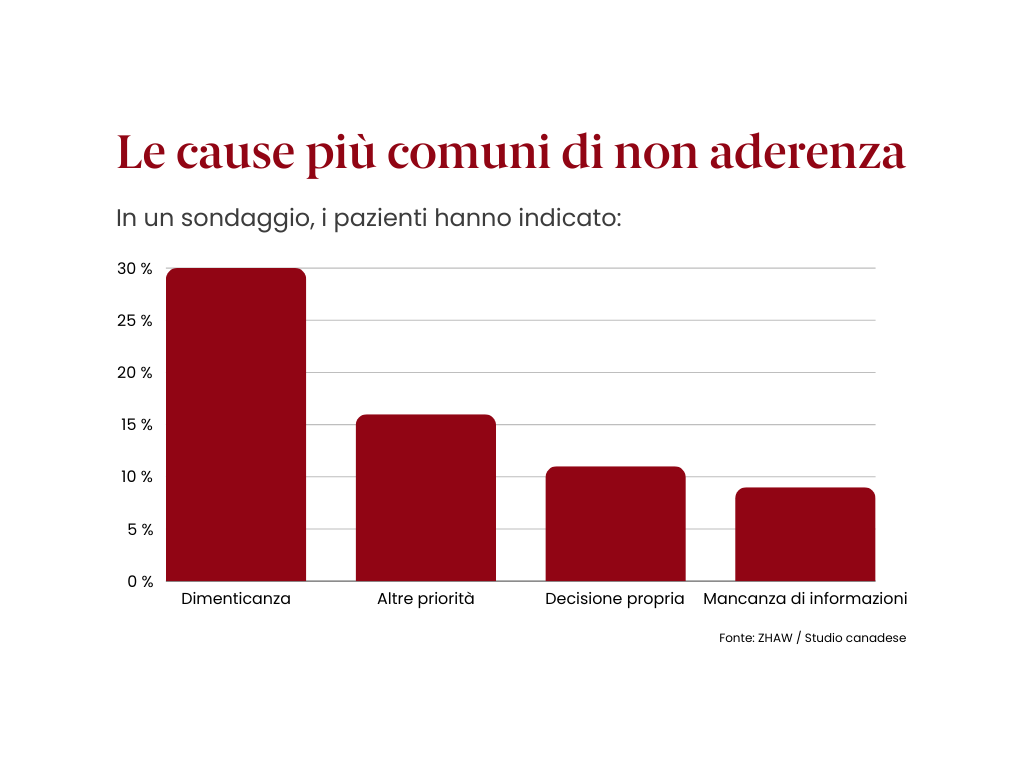
Dagli studi emerge che fino all’80 per cento delle persone con malattie croniche non assume i propri farmaci come concordato (fonte: OMS, 2003). Questo comportamento si definisce non-aderenza. I motivi sono molteplici. Possono essere intenzionali o meno.
In generale, meno il paziente crede nel piano terapeutico, meno vi si attiene. La non aderenza può però derivare anche dal fatto che il medico, i terapeuti e la cerchia personale non svolgono l’auspicato ruolo di sostegno.
I ricercatori sono comprensivi
Molti pazienti seguono le proposte terapeutiche in maniera irregolare (o non le seguono affatto), ma poco prima di andare dal medico si rimettono in riga. Lo sa bene il Professor Norbert Schmacke, ricercatore di Public Health presso l’Università di Brema: «Molti pazienti hanno un’idea diversa del trattamento rispetto ai medici. Una volta scemati i sintomi acuti, si è portati a pensare di poterne fare a meno. Lo capisco bene.» (fonte: Deutschlandfunk 2017)
Conseguenze disastrose per la salute
Invece, proprio per le persone con malattie croniche, la non aderenza ha notevoli ripercussioni. I farmaci non agiscono come desiderato e non si raggiunge l’obiettivo terapeutico. Ciò si ripercuote anche sullo stato mentale. Tutto ciò può generare una serie di conseguenze quali complicazioni e/o ulteriori malattie, che richiedono nuove visite, diagnosi e terapie: si entra in una spirale.
Danno all’economia nazionale
Da un punto di vista sociale, con il suo comportamento ogni paziente può contribuire a evitare costi ingenti, che porterebbero alla mancanza di fondi in altri ambiti. Alcuni fatti:
- a causa della non aderenza, ogni anno il sistema sanitario svizzero deve sostenere spese aggiuntive pari a circa CHF 36 mia. (fonte: Rapporto Helsana sui medicamenti, 2020);
- i costi diretti per la società sono cagionati ad es. da un numero maggiore di casi acuti, visite e terapie;
- i costi indiretti derivano ad es. da frequenti assenze dal posto di lavoro, perdita della capacità lavorativa, pensionamento anticipato, aumento del tasso di mortalità ecc.;
- nell’industria farmaceutica e nella ricerca, sul lungo termine la non aderenza può far sì che l’efficacia di un farmaco venga ritenuta scarsa e che quindi venga prescritto meno spesso.
Strategie per l’aumento dell’aderenza da parte dei pazienti
È possibile ottenere un miglioramento della situazione dei pazienti e quindi anche un aumento della loro
aderenza tramite misure mirate che toccano quattro dimensioni chiave. In questi ambiti rientrano:
-
Paziente
-
Medico
-
Ambiente sociale
-
Ausili
10 passaggi per il buon esito di una terapia
- Informatevi e fate domande! Più sapete sulla vostra malattia e sul trattamento, più sarete in grado di esprimere il vostro parere e prendere decisioni.
- Comunicate al medico i vostri stati d’animo e le vostre riserve! È importante che parliate apertamente delle vostre paure, dei vostri dubbi, dei vostri sintomi e anche delle vostre speranze, in modo che il medico possa sostenervi al meglio.
- Createvi una rete di sostegno! Individuate le persone che possono aiutarvi nella quotidianità e le persone specifiche a cui rivolgersi per determinati problemi.
- Parlate con i vostri cari! Parlate ai componenti della vostra famiglia e ai vostri amici delle vostre esigenze e preoccupazioni e di come possono aiutarvi.
- Fatevi aiutare da professionisti! Usufruite delle offerte di associazioni specializzate, centri di consulenza o gruppi di auto-aiuto per confrontarvi con altre persone colpite e ottenere sostegno.
- Ponetevi degli obiettivi personali! Che riguardino l’accettazione della malattia o l’integrazione di un’attività fisica regolare nella vostra routine quotidiana, gli obiettivi vi aiutano a mantenere la concentrazione e mettere in evidenza i successi.
- Tenete un diario. Annotate regolarmente le vostre condizioni e tutto ciò che potrebbe essere legato a esse: non aiuterà solo voi, ma anche il vostro medico.
- Preparatevi alle visite mediche. Segnatevi in anticipo le tematiche e domande del momento. Pensate anche alle risposte da dare alle domande ricorrenti e a possibili nuove domande del medico.
- Seguite scrupolosamente il piano farmacologico. Fate attenzione al dosaggio corretto, agli orari di assunzione e a indicazioni particolari come l’assunzione con i pasti.
- Utilizzate ausili e applicazioni digitali. Che si tratti di promemoria per i farmaci via app o di diari della salute digitali, gli ausili tecnologici possono semplificarvi la vita.
Come Zur Rose vi aiuta ad attenervi alla vostra terapia
Una buona organizzazione può aiutarvi a semplificare l’assunzione dei vostri farmaci. Noi vi sosteniamo con servizi gratuiti:
Ulteriori domande sull'aderenza
-
Sebbene ne esistano diversi, ogni metodo di misurazione dell’aderenza presenta pro e contro e nessuno è valido in assoluto. I metodi diretti come gli esami medici per il monitoraggio dei valori di farmaco nel sangue permettono di misurare in maniera oggettiva l’assunzione dei farmaci. Tuttavia sono laboriosi e non sempre praticabili. I metodi indiretti, come i rapporti stilati dai pazienti stessi, l’utilizzo di erogatori di farmaci elettronici o l’analisi dei dati delle farmacie sul riscatto delle ricette, permettono di ottenere informazioni sul comportamento del paziente, ma possono essere distorti da vari fattori. L’osservazione delle variazioni dello stato di salute del paziente può fornire indicazioni indirette sull’aderenza. Spesso, per valutare in maniera completa l’aderenza, si ricorre a una combinazione di questi approcci.
-
Per le malattie acute e croniche, il buon esito della terapia è strettamente legato agli obiettivi terapeutici definiti, che variano a seconda della natura della malattia.
Nel caso delle malattie acute è centrale la completa guarigione e il ripristino dello stato di salute, senza conseguenze a lungo termine.
Nelle malattie croniche, invece, ci si concentra su obiettivi a lungo termine, in quanto spesso non è possibile guarire completamente: mantenere sotto controllo i sintomi, evitare l’avanzamento della malattia e ridurre al minimo le complicazioni, nonché migliorare o mantenere la qualità di vita.
Per stabilire e valutare il buon esito della terapia occorre tener conto degli obiettivi individuali dei pazienti, che variano da persona a persona. È quindi essenziale un dialogo aperto tra paziente e team addetto al trattamento, poiché gli obiettivi si basano sul decorso della malattia e sulle condizioni di vita personali del paziente. -
Per i malati cronici gli obiettivi terapeutici riprendono vari aspetti chiave per assicurare la miglior qualità di vita possibile e controllare il progredire della malattia:
- Mantenere sotto controllo i sintomi: un trattamento efficace aiuta ad alleviare i sintomi della malattia, con la possibilità di migliorare notevolmente la vita quotidiana dei pazienti.
- Evitare le complicazioni: con una terapia efficace si riducono al minimo le possibili complicazioni e i problemi di salute secondari che può causare la malattia cronica.
- Migliorare la qualità di vita: un importante indicatore del buon esito della terapia è costituito dalla qualità di vita dei pazienti, che include il benessere fisico, la salute psichica, l’interazione sociale e l’indipendenza.
- Mantenere o aumentare la funzionalità: il mantenimento o miglioramento delle capacità fisiche e mentali rappresenta un obiettivo cruciale per permettere ai pazienti di condurre una vita più normale possibile.
- Soddisfare i pazienti: la soddisfazione nei confronti del trattamento, compresa la comunicazione con il personale medico, la comprensione della malattia e della strategia terapeutica, è un fattore importante.
- Aderire alla terapia: un approccio terapeutico efficace favorisce la disponibilità dei pazienti ad attenersi in maniera costante al piano di trattamento.
- Evitare degenze ospedaliere: la riduzione delle degenze ospedaliere necessarie attraverso un trattamento ambulatoriale efficace rappresenta un ulteriore buon esito.
- Gestire più malattie: nel caso di pazienti con più malattie croniche è importante coordinare con cura i trattamenti. Potrebbe esserci un trattamento preponderante che migliora la salute nel suo complesso.
- Assicurare l’efficienza economica: anche un utilizzo efficiente delle risorse, che risulti sostenibile sia per il paziente che per il sistema sanitario, ha un peso.
Gli obiettivi richiedono un adeguamento individuale alle esigenze e condizioni di vita di ogni paziente e una stretta collaborazione tra il paziente e il suo team terapeutico.
-
I sintomi e il decorso di molte malattie possono essere diversi nelle donne e negli uomini. Lo stesso vale per l’effetto dei farmaci. Ci sono alcuni motivi per cui i farmaci agiscono in modo diverso negli uomini e nelle donne:
- Spesso una compressa impiega tempi diversi per attraversare l’organismo di un uomo e di una donna.
- Per l'effetto di un farmaco sono importanti gli enzimi, che attivano i principi attivi all’interno del corpo. Gli uomini e le donne possono possedere quantità diverse di enzimi. Il dosaggio con cui i principi attivi dei farmaci raggiungono il sangue è quindi legato al sesso.
- Spesso le donne hanno una percentuale di grasso corporeo superiore e sono più basse degli uomini. Di conseguenza il principio attivo si distribuisce diversamente nel tessuto.
- Le donne sono interessate con maggior frequenza da effetti collaterali indesiderati.
(Fonte solo in tedesco: NDR, 2019 )
Queste differenze nell’effetto dei farmaci legate al sesso possono avere ripercussioni considerevoli sul benessere e sull’efficienza terapeutica, soprattutto nelle donne. È essenziale comprendere meglio e tener conto di queste differenze per ridurre al minimo gli effetti collaterali indesiderati e promuovere la costanza nel trattamento. Una sensibilizzazione mirata su questi aspetti può quindi aiutare a scongiurare la non aderenza e migliorare i risultati del trattamento per tutti i pazienti.
-
Lo sport aumenta notevolmente il benessere psichico. Ciò è dovuto a processi biochimici cerebrali che portano all’aumento del rilascio di ormoni della felicità come endorfina, serotonina e dopamina. I movimenti ritmici regolari, come quelli che si compiono facendo jogging, andando in bicicletta, vogando o ballando, contribuiscono al riequilibrio psichico, in particolare alla riduzione dello stress. Questi effetti positivi possono migliorare in modo significativo la motivazione e l’impegno dei pazienti a seguire in maniera costante una terapia (aderenza).
-
Al centro dei corsi, video, webinar o coaching di vari fornitori ci sono le numerose domande delle persone colpite, come ad esempio:
• cos’è esattamente questa malattia?
• che approcci terapeutici esistono?
• qual è la prognosi?
• che complicazioni possono manifestarsi?
• quali effetti collaterali devo aspettarmi?
• come si possono affrontare?
• dove sono i centri di riferimento per me?
• domande pratiche, ad es. su iniezione dell’insulina, fasciature, assunzione di farmaci (link), fisioterapia, vita quotidiana ecc.
• strategie per l’aderenzaI corsi di formazione e le offerte didattiche offrono ai malati cronici preziose informazioni sulla propria malattia e sul proprio trattamento. Aumentano la comprensione del piano terapeutico e le competenze dei pazienti nella gestione della propria malattia, portando a una maggior costanza nel trattamento e, di conseguenza, a un miglior stato di salute.
-
Esistono figure specializzate, ad esempio in alcuni studi medici, ospedali, presso Spitex, le casse malati, le farmacie e le associazioni specializzate. In caso di malattie croniche ci si può rivolgere soprattutto a queste ultime, che sono specializzate nel sostenere le persone colpite e i familiari con consulenze, informazioni e confronti.
-
(ultima chiamata: febbraio 2024)
1 https://www.pharmazeutische-zeitung.de/verstehen-messen-verbessern/
2 Adhärenz: Definition der Therapieadhärenz, Bedeutung, Verbesserung (draco.de)
3 Helsana Arzneimittelreport 2020
4 https://www.med2day.com/adhaerenz-adherence-kommunikation-arzt-apotheke/
WHO, 2003, https://www.paho.org/en/documents/who-adherence-long-term-therapies-evidence-action-2003
Deutsches Ärzteblatt 2011
NDR, 2019, Warum Medikamente bei Frauen anders wirken | NDR.de - Ratgeber - Gesundheit








