-
Rund 30 % aller Rezepte
werden gar nicht eingelöst. (1)
-
Über 50 % aller Medikamente
werden nicht eingenommen. (2)
-
Etwa 36 Mrd. Franken
Zusatzkosten entstehen dem Schweizer Gesundheitssystem jährlich durch Non-Adhärenz. (3)

Der Adhärenz-Prozess beginnt mit einem Patienten, einem verschreibenden Arzt und einem Apotheker.
Arzt und Patient haben in der Therapie eine Schlüsselrolle, gerade bei chronischen Erkrankungen. Vertraut der Patient dem Arzt, wird er den Medikamentenplan bestmöglich einhalten. Doch die Realität ist eine andere: Bis zu 80 % der chronisch erkrankten Menschen nehmen ihre Medikamente nicht wie vereinbart ein. Wir zeigen hier, woher das kommt und wie sich das verbessern lässt.
Was bedeutet Adhärenz?
Bis vor einiger Zeit hat man in der Medizin hierarchisch gedacht: Der Arzt oder die Ärztin ordnet die Behandlung an, der Patient pariert (hoffentlich). Man sprach von Therapietreue (englisch: Compliance). Heute sieht man das nicht mehr wie „oben und unten“, sondern auf Augenhöhe. Also nicht mehr passiv befolgen, sondern pro-aktiv mitgestalten.
Adhärenz (lateinisch: adhaerere – sich an etwas anschliessen) meint die aktive Rolle aller Beteiligten (Patient/Patientin, Arzt, Therapeuten, persönliches Umfeld) am Therapieplan: partnerschaftlich, im Sinne eines Teams, das sich einig ist, wie man die Behandlungsziele erreichen will.
Im Mittelpunkt steht der Patient: Alle Bemühungen der Akteure unterstützen ihn, damit die Behandlung gelingt. Sie kann komplex und anstrengend sein. Therapie-Massnahmen wie Medikamenteneinnahme, Begleittherapie, Ernährung, Lebensstil, Zeitplan usw. – da kommen viele Fragen auf. Patienten brauchen Information, Austausch und Ermutigung, damit sie motiviert mit ihrer Erkrankung umgehen.
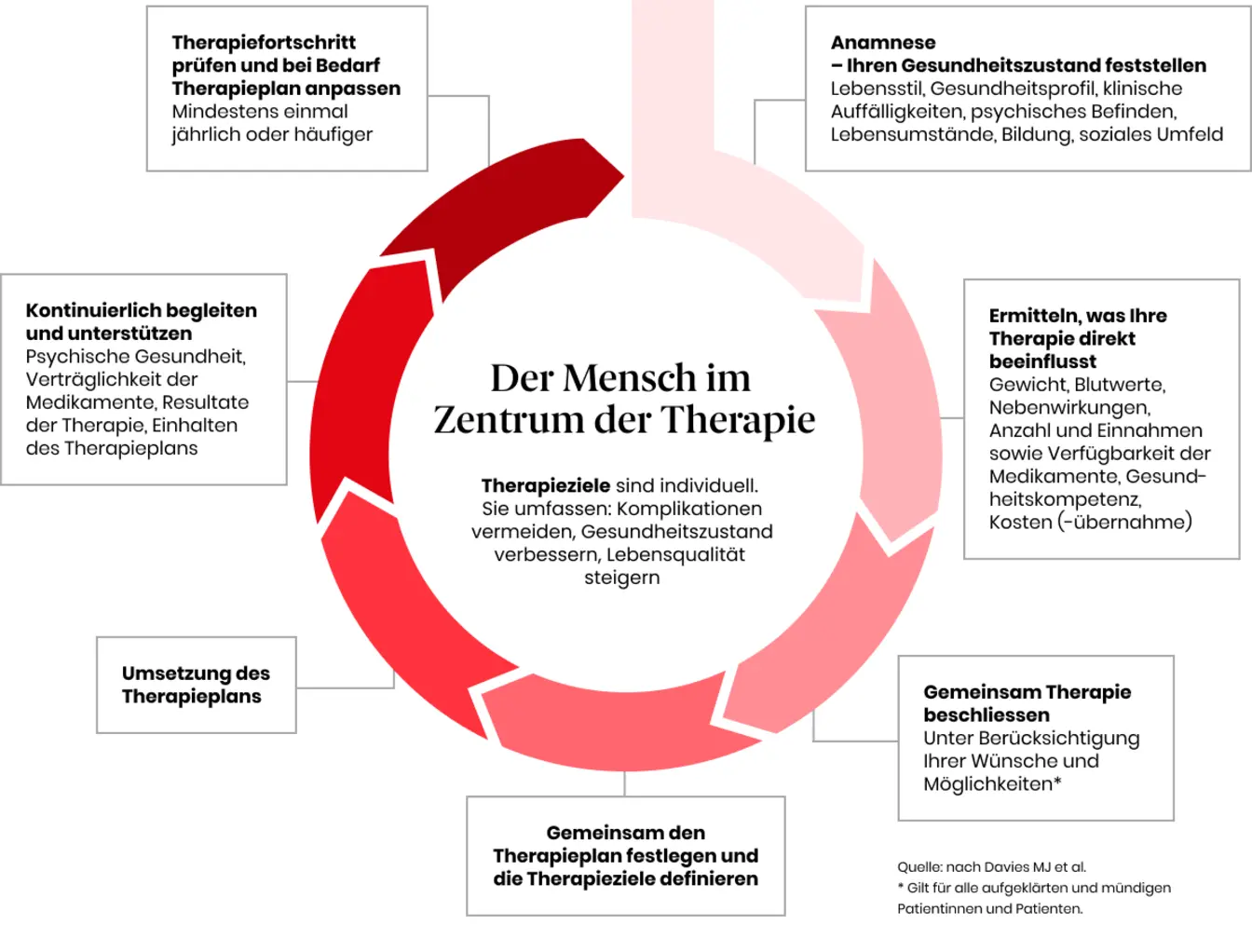
Warum ist Adhärenz so wichtig?
-
Die Behandlung wirkt besser
Ein Medikament wirkt nur, wenn es eingenommen wird. Befolgt man konsequent den Medikamentenplan, steigen die Chance, dass die Behandlung optimal wirkt und sich positiv auf die Symptome und Lebensqualität auswirkt.
-
Das Risiko sinkt
Konsequente Therapietreue reduziert sowohl das Risiko für einen negativen Therapieverlauf, als auch für gefährliche Komplikationen oder Folge-Erkrankungen. Beispiel Bluthochdruck: Adhärenz reduziert das Risiko für einen Schlaganfall.
-
Verbesserung der Lebensqualität
Adhärente Patienten erleben oft eine höhere Lebensqualität, da Symptome effektiv kontrolliert werden und die Einschränkungen durch die Krankheit reduziert werden können.
-
Wirksamkeit bleibt erhalten
Medikamente sind chemische Hightech-Produkte. Falsch angewandt, können sie wirkungslos werden, ernsthafte Nebenwirkungen oder andere Erkrankungen auslösen. Bsp.: wenn Antibiotika zu häufig, zu kurz oder zu niedrig dosiert eingenommen werden.
-
Bewertung der Therapie
Die Einhaltung der vorgeschriebenen Behandlung ermöglicht es Ärzten, die Wirksamkeit und Angemessenheit einer Therapie genau zu bewerten und bei Bedarf Anpassungen vorzunehmen.
-
Kosten sparen
Therapietreue hilft, Kosten im Gesundheitswesen, den Sozialsystemen und der Volkswirtschaft zu reduzieren. Das Sparpotential ist hoch, wenn Menschen seltener zum Arzt müssen und keine aufwendigen Diagnoseverfahren und Spitalaufenthalte notwendig sind.
Was Adhärenz beeinflusst – die 5 Dimensionen
Diese Dimensionen helfen zu verstehen, wie komplex das Thema Adhärenz ist.
Viele Faktoren beeinflussen die Situation des Patienten und wirken sich auf sein Verhalten aus.
Manches liegt dabei nicht in seiner Macht, anderes schon.
Indikation
Adhärenz wird bestimmt durch Diagnose (Art der Krankheit),
Verlauf und Schweregrad der Erkrankung,
psychische und soziale Folgen, Therapieverfügbarkeiten
und deren Dauer. Bei komplexem Verlauf
(andere Symptome oder Erkrankungen kommen dazu)
oder bei einer chronischen Erkrankung kann die Adhärenz abnehmen.
Je klarer die Diagnose und je einfacher die Therapie
umzusetzen ist, desto höher ist die Adhärenz.
die Patientin
Welche Einstellung und Erwartungen
hat ein Mensch zum Leben,
zur Medizin und speziell zum Arzt?
Wie ist jemand motiviert und fähig,
eine verantwortungsvolle Rolle
in der Therapie zu übernehmen?
Wie ist seine aktuelle körperliche,
geistig-mentale und soziale Situation?
Ist er offen, vertraut er dem Arzt und der Therapie?
Oder zweifelt er, ist ambivalent und
hat sogar Angst vor Nebenwirkungen?
Situation
Sozio-ökonomische Faktoren fördern oder
verhindern Adhärenz. Hier sind z. B. der Bildungsgrad,
der Lebensstil und -Lebensbedingungen,
die soziale Vernetzung und die finanziellen Möglichkeiten
eines Menschen entscheidend.
Je besser jemand die Zusammenhänge von z.B. Medikamenten,
Lebensstil und Erkrankung kennt und soziale Unterstützung erfährt,
desto mehr lassen sich medizinische Massnahmen nachvollziehen.
Die Qualität des Gesundheitssystems,
also z.B. Versicherungskosten, Kostenerstattung,
Zusammenarbeit des medizinischen Personals,
Erreichbarkeit der Versorgung
(z.B. Arzt- oder Physiotherapiepraxen, Spital)
beeinflussen die Adhärenz.
Unterstützung durch die Krankenkasse,
verträgliche Kosten, gute Verfügbarkeit des Arztes
und der anderen Akteure (z. B. Physio, Reha, Spitex)
begünstigen den Therapieerfolg.
Wie (un)kompliziert verläuft die Erkrankung?
Wie gelingt die Therapie? Gibt es Nebenwirkungen
und wie wirkt sich alles auf die Lebensqualität aus?
Verträgt der Patient die Medikamente gut und
erlebt eine Besserung, steigert sich die Lebensqualität.
Das motiviert für die Behandlung.
Muss ein Patient jedoch viele Medikamente einnehmen,
kann das leicht zur Überforderung führen.
Auch Nebenwirkungen, ausbleibender Erfolg
oder neue Komplikationen senken die Adhärenz.
5 Dimensionen
der Adhärenz
5 Dimensionen der Adhärenz
-
Adhärenz wird bestimmt durch Diagnose (Art der Krankheit), Verlauf und Schweregrad der Erkrankung,psychische und soziale Folgen, Therapieverfügbarkeitenund deren Dauer. Bei komplexem Verlauf (andere Symptome oder Erkrankungen kommen dazu) oder bei einer chronischen Erkrankung kann die Adhärenz abnehmen.Je klarer die Diagnose und je einfacher die Therapieumzusetzen ist, desto höher ist die Adhärenz.
-
Welche Einstellung und Erwartungen hat ein Mensch zum Leben, zur Medizin und speziell zum Arzt? Wie ist jemand motiviert und fähig, eine verantwortungsvolle Rolle in der Therapie zu übernehmen? Wie ist seine aktuelle körperliche, geistig-mentale und soziale Situation? Ist er offen, vertraut er dem Arzt und der Therapie? Oder zweifelt er, ist ambivalent und hat sogar Angst vor Nebenwirkungen?
-
Sozio-ökonomische Faktoren fördern oder verhindern Adhärenz. Hier sind z. B. der Bildungsgrad, der Lebensstil und -Lebensbedingungen, die soziale Vernetzung und die finanziellen Möglichkeiten eines Menschen entscheidend. Je besser jemand die Zusammenhänge von z.B. Medikamenten,Lebensstil und Erkrankung kennt und soziale Unterstützung erfährt,desto mehr lassen sich medizinische Massnahmen nachvollziehen.
-
Die Qualität des Gesundheitssystems, also z.B. Versicherungskosten, Kostenerstattung, Zusammenarbeit des medizinischen Personals, Erreichbarkeit der Versorgung (z.B. Arzt- oder Physiotherapiepraxen, Spital) beeinflussen die Adhärenz. Unterstützung durch die Krankenkasse, verträgliche Kosten, gute Verfügbarkeit des Arztes und der anderen Akteure (z. B. Physio, Reha, Spitex)begünstigen den Therapieerfolg.
-
Wie (un)kompliziert verläuft die Erkrankung? Wie gelingt die Therapie? Gibt es Nebenwirkungenund wie wirkt sich alles auf die Lebensqualität aus?Verträgt der Patient die Medikamente gut underlebt eine Besserung, steigert sich die Lebensqualität. Das motiviert für die Behandlung. Muss ein Patient jedoch viele Medikamente einnehmen,kann das leicht zur Überforderung führen. Auch Nebenwirkungen, ausbleibender Erfolg oder neue Komplikationen senken die Adhärenz.
Hausärzte sagen: „Insbesondere bei der Behandlung von chronischen Erkrankungen ist die Mitarbeit der Patienten und Patientinnen ein zentrales Erfolgskriterium.“
Gern möchten wir Sie bei der Mitarbeit im Rahmen der Langzeit-Therapien unterstützen. Finde Sie in der folgenden Broschüre Antworten auf viele alltägliche Herausforderungen.
Adhärenz Broschüre

Leben mit COPD: Marianne Muttis Weg zur Therapietreue
Marianne Mutti spricht über ihre COPD-Erkrankung und wie Adhärenz ihr Leben verändert hat. Lesen Sie das ganze Interview, um zu erfahren, wie sie durch konsequentes Verfolgen ihrer Therapie ein aktives und erfülltes Leben führt.
So verläuft eine Medikamenten-Therapie
Der Weg durch eine Medikamenten-Therapie ist in drei Schlüsselschritte gegliedert: den Therapiestart, bei dem das Verständnis und die richtige Kommunikation grundlegend sind; den Therapieverlauf, der durch Regelmässigkeit und Überwachung gekennzeichnet ist; und schliesslich das Therapieende, das sorgfältig mit dem Arzt abgestimmt werden muss. Jeder dieser Schritte erfordert aktive Beteiligung und Verständnis vom Patienten, um die bestmöglichen Ergebnisse zu erzielen.
-
Therapiestart
-
Therapieverlauf
-
Therapieende
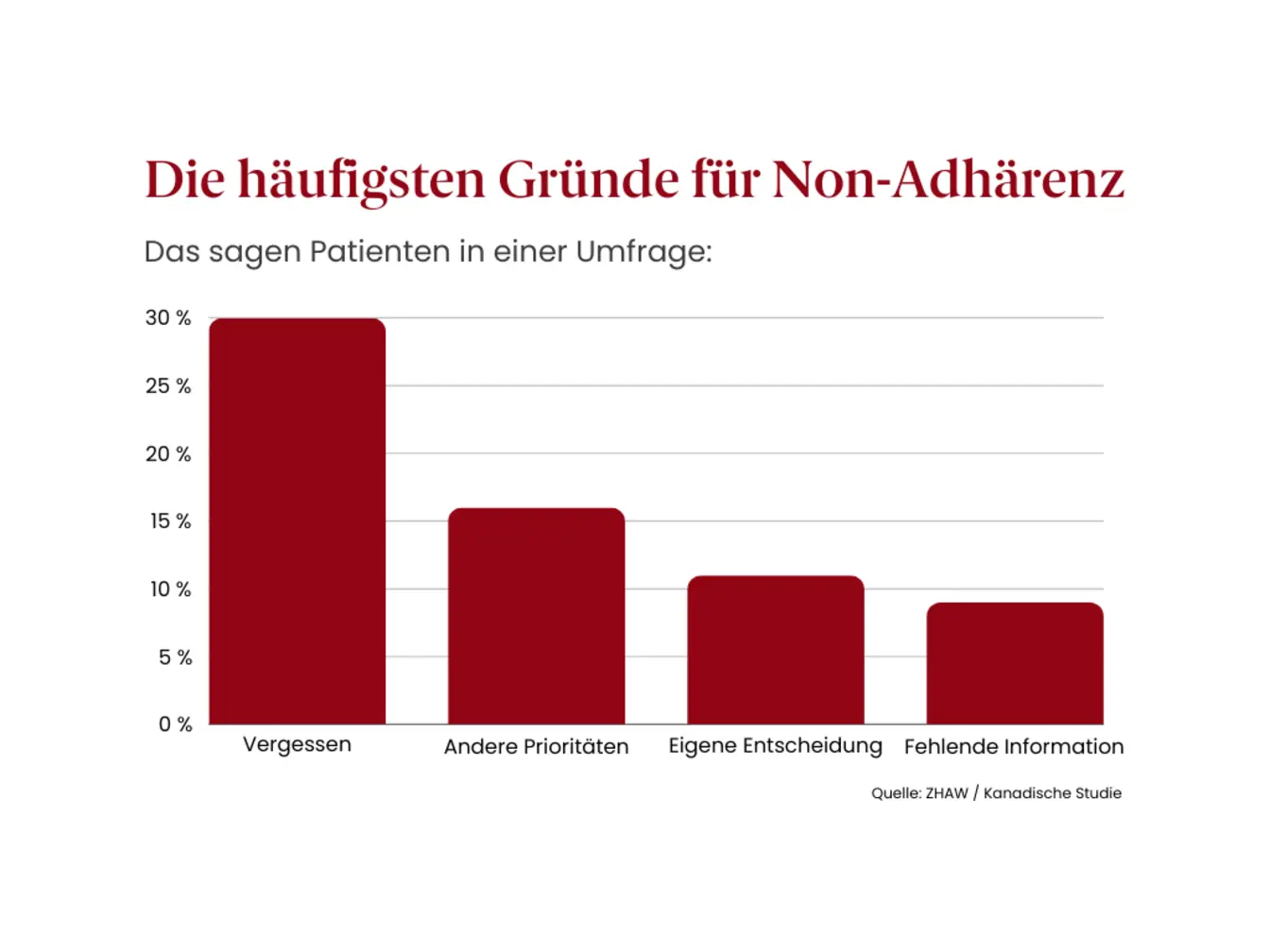
Non-Adhärenz
Studien zeigen: Bis zu 80 Prozent der chronisch erkrankten Menschen nehmen ihre Medikamente nicht wie vereinbart ein (Quelle: WHO, 2003). Dieses Verhalten bezeichnet man als Non-Adhärenz. Die Gründe sind vielschichtig. Sie können beabsichtigt oder unbeabsichtigt sein.
Allgemein gesagt: Je weniger der Patient an den Therapieplan glaubt, desto weniger wird er ihn befolgen. Zu Non-Adhärenz kann aber auch gehören, dass Arzt, Therapeuten und persönliches Umfeld nicht die gewünschte unterstützende Rolle spielen.
Forscher haben Verständnis
Therapievorschläge beachten viele Patienten – wenn überhaupt – unregelmässig, aber kurz vor dem Arztbesuch nehmen sie sich zusammen. Professor Norbert Schmacke, Public Health-Forscher an der Universität Bremen, kann das nachvollziehen: „Viele Patienten haben eine andere Vorstellung von der Behandlung als die Ärztinnen und Ärzte. Wenn akute Beschwerden zurückgehen, ist die Versuchung sehr gross, zu sagen, geht's nicht auch ohne? Das kann ich gut verstehen.“ (Quelle: Deutschlandfunk 2017)
Erhebliche Folgen für die Gesundheit
Doch gerade für chronisch erkrankte Menschen hat Non-Adhärenz meist erhebliche Auswirkungen. Die Medikamente wirken nicht wie gewünscht, das Therapieziel wird nicht erreicht. Das beeinflusst auch die mentale Verfassung. All dies kann eine Fülle von Konsequenzen auslösen, etwa Komplikationen und/oder weitere Erkrankungen folgen. Es folgen neue Untersuchungen, Diagnosen, Therapien: Die Spirale dreht sich.
Schaden für die Volkswirtschaft
Gesellschaftlich betrachtet kann jeder Patient durch sein Verhalten mithelfen, hohe Kosten zu verhindern.
Fakten dazu:
- Dem Schweizer Gesundheitssystem entstehen durch Non-Adhärenz jährlich Zusatzkosten von ca. CHF 36 Mrd. (Quelle: Helsana Arzneimittelreport, 2020).
- Direkte Kosten für die Gesellschaft entstehen z.B. durch mehr Akutfälle, Untersuchungen, Therapien.
- Indirekte Kosten verursachen z.B. durch häufige Absenzen am Arbeitsplatz, Verlust der Arbeitsfähigkeit, Frühpensionierung usw.
- Für die Pharmaindustrie und die Forschung kann Non-Adhärenz langfristig bedeuten, dass ein Medikament ggf. als weniger wirksam bewertet und seltener verschrieben wird.
Strategien zur Steigerung der Patientenadhärenz
Die Verbesserung der Situation von Patienten und damit auch die Steigerung ihrer Adhärenz kann
durch gezielte Massnahmen in vier Schlüsseldimensionen erreicht werden. Diese Bereiche umfassen:
-
Patienten / Patientinnen
-
Arzt / Ärztin
-
Soziales Umfeld
-
Hilfsmittel
10 Schritte zum Therapieerfolg
- Informieren Sie sich und fragen Sie nach! Je mehr Sie über Ihre Krankheit und die Behandlung wissen, desto besser können Sie mitreden und Entscheidungen treffen.
- Teilen Sie Ihre Gefühle und Bedenken mit Ihrem Arzt! Es ist wichtig, offen über Ihre Ängste, Zweifel, Beschwerden und auch Hoffnungen zu sprechen, damit Ihr Arzt Sie bestmöglich unterstützen kann.
- Bauen Sie Ihr Unterstützungsnetzwerk auf! Identifizieren Sie, wer Ihnen im Alltag helfen kann und bei welchen Problemen Sie auf welche Personen zugehen können.
- Reden Sie mit Ihren Liebsten! Sprechen Sie mit Familienmitgliedern oder Freunden über Ihre Bedürfnisse, Sorgen und wie man Sie unterstützen kann.
- Suchen Sie professionelle Hilfe! Nutzen Sie Angebote von Fachgesellschaften, Beratungsstellen oder Selbsthilfegruppen, um sich mit anderen Betroffenen auszutauschen und Unterstützung zu finden.
- Setzen Sie persönliche Ziele! Ob es darum geht, Ihre Krankheit anzunehmen oder regelmässige Bewegung in Ihren Alltag zu integrieren – Ziele helfen Ihnen, fokussiert zu bleiben und auch Erfolge sichtbar zu machen.
- Führen Sie ein Tagebuch. Notieren Sie regelmässig Ihren Zustand und alles, was damit in Zusammenhang stehen könnte – das hilft nicht nur Ihnen, sondern auch Ihrem Arzt.
- Bereiten Sie sich auf Arztbesuche vor. Notieren Sie sich aktuelle Themen und Fragen im Voraus. Denken Sie auch über Antworten auf regelmässige und mögliche neue Fragen Ihres Arztes nach.
- Befolgen Sie Ihren Medikationsplan genau. Achten Sie auf die richtige Dosierung, Einnahmezeiten und besondere Hinweise wie die Einnahme zu den Mahlzeiten.
- Nutzen Sie Hilfsmittel und digitale Anwendungen. Ob Medikamentenerinnerungen per App oder digitale Gesundheitstagebücher – technische Hilfen können Ihren Alltag erleichtern.
So unterstützt Sie Zur Rose Ihrer Therapie treu zu bleiben
Mit einer guten Organisation können Sie sich die Einnahme Ihrer Medikamente erleichtern. Wir unterstützen Sie mit kostenlosen Services:
Weitere Fragen rund um Adhärenz
-
Adhärenz kann man zwar auf verschiedene Weise messen. Doch jede Methode hat ihre Vor- und Nachteile und keine ist absolut abschliessend. Direkte Methoden wie medizinische Tests zur Überwachung von Medikamentenspiegeln im Blut ermöglichen eine objektive Messung der Medikamenteneinnahme. Doch sie sind aufwendig und nicht immer praktikabel. Indirekte Methoden, wie Selbstberichte der Patienten, die Nutzung von elektronischen Medikamentendispensern oder die Analyse von Daten aus Apotheken über die Einlösung von Rezepten, bieten Einblicke in das Verhalten des Patienten, können jedoch durch verschiedene Faktoren verzerrt sein. Die Beobachtung von Veränderungen im Gesundheitszustand des Patienten kann indirekt Hinweise auf die Adhärenz geben. Oft wird eine Kombination dieser Ansätze genutzt, um eine umfassende Einschätzung der Adhärenz zu erhalten.
-
Der Therapieerfolg bei akuten und chronischen Erkrankungen orientiert sich eng an den definierten Therapiezielen, die je nach Art der Erkrankung variieren.
Bei akuten Erkrankungen stehen die vollständige Heilung und die Wiederherstellung des Gesundheitszustandes ohne langfristige Folgen im Vordergrund.
Dagegen geht es bei chronischen Erkrankungen um langfristige Ziele, da eine vollständige Heilung oft nicht möglich ist: die Kontrolle von Symptomen, die Vermeidung des Fortschreitens der Krankheit und die Minimierung von Komplikationen sowie die Verbesserung oder Erhaltung der Lebensqualität.
Zur Festlegung und Bewertung des Therapieerfolgs sollten individuelle Patientenziele berücksichtigt werden, die je nach Person unterschiedlich sind. Ein offener Dialog zwischen Patient und Behandlungsteam ist daher essenziell. Denn die Ziele basieren auf dem Krankheitsverlauf und den persönlichen Lebensumständen des Patienten. -
Für chronisch Kranke orientieren sich die Therapieziele an mehreren Schlüsselaspekten, um die bestmögliche Lebensqualität zu sichern und das Fortschreiten der Krankheit zu kontrollieren:
- Symptomkontrolle: Eine erfolgreiche Behandlung hilft, die Symptome der Krankheit zu lindern, was den Alltag der Patienten erheblich verbessern kann.
- Vermeidung von Komplikationen: Durch eine effektive Therapie werden mögliche Komplikationen und sekundäre Gesundheitsprobleme, die durch die chronische Krankheit verursacht werden können, minimiert.
- Verbesserung der Lebensqualität: Ein zentraler Indikator für den Therapieerfolg ist die Lebensqualität der Patienten, einschliesslich physischem Wohlbefinden, psychischer Gesundheit, sozialer Interaktion und Unabhängigkeit.
- Erhalt oder Steigerung der Funktionsfähigkeit: Die Aufrechterhaltung oder Verbesserung der körperlichen und geistigen Fähigkeiten sind ein wesentliches Ziel, um Patienten ein möglichst normales Leben zu ermöglichen.
- Patientenzufriedenheit: Die Zufriedenheit mit der Behandlung, einschliesslich der Kommunikation mit dem medizinischen Personal, dem Verständnis der Krankheit und der Behandlungsstrategie, ist ein wichtiger Faktor.
- Adhärenz zur Therapie: Ein erfolgreicher Therapieansatz fördert die Bereitschaft der Patienten, den Behandlungsplan konsequent zu befolgen.
- Vermeidung von Krankenhausaufenthalten: Die Reduzierung von notwendigen Krankenhausaufenthalte durch effektive ambulante Behandlung gilt als weiterer Erfolg.
- Management von mehreren Krankheiten: Bei Patienten mit mehreren chronischen Erkrankungen ist es wichtig, die Behandlung sorgfältig aufeinander abzustimmen. Eventuell gibt es eine vorrangige Behandlung, welche die Gesundheit insgesamt verbessert.
- Kosten-Effektivität: Eine effiziente Nutzung der Ressourcen, die sowohl für den Patienten als auch für das Gesundheitssystem nachhaltig ist, spielt ebenfalls eine Rolle.
Die Ziele erfordern eine individuelle Anpassung an die Bedürfnisse und Lebensumstände jedes Patienten sowie eine enge Zusammenarbeit zwischen Patienten und seinem Therapieteam.
-
Bei Frauen und Männern können sich die Symptome und der Verlauf vieler Krankheiten unterscheiden - und die Wirkung von Medikamenten. Für die unterschiedliche Wirkung von Medikamenten bei Männern und Frauen gibt es einige Gründe:
- Eine Tablette braucht für den Weg durch den Körper eines Mannes und den einer Frau häufig unterschiedlich lange.
- Für die Wirkung eines Medikaments sind Enzyme wichtig, denn sie aktivieren im Körper die Wirkstoffe. Männer und Frauen können Enzyme in unterschiedlicher Menge haben. In welcher Dosierung die Wirkstoffe der Medikamente im Blut ankommen, hat daher mit dem Geschlecht zu tun.
- Frauen haben häufig einen grösseren Körperfettanteil und sind oft kleiner als Männer. Dadurch verteilt sich der Wirkstoff unterschiedlich im Gewebe.
- Bei Frauen kommt es häufiger zu unerwünschten Nebenwirkungen.
(Quelle: NDR, 2019)
Diese geschlechtsspezifischen Unterschiede in der Medikamentenwirkung können sich erheblich auf das Wohlbefinden und die Therapieeffizienz auswirken, besonders bei Frauen. Ein besseres Verständnis und die Berücksichtigung dieser Unterschiede sind essenziell, um unerwünschte Nebenwirkungen zu minimieren und die Therapietreue zu fördern. Eine gezielte Aufklärung über diese Aspekte kann somit helfen, Non-Adhärenz zu vermeiden und die Behandlungsergebnisse für alle Patienten zu verbessern.
-
Sport fördert das psychische Wohlbefinden erheblich. Die Ursache dafür liegt in biochemischen Prozessen im Gehirn, die zu einer vermehrten Ausschüttung von Wohlfühlhormonen wie Endorphin, Serotonin und Dopamin führen. Wiederholte rhythmische Bewegungen, wie beim Joggen, Radfahren, Rudern oder Tanzen, tragen zur psychischen Stabilisierung bei, insbesondere zur Reduzierung von Stress. Diese positiven Effekte können die Motivation und das Engagement für eine konsequente Therapiebefolgung (Adhärenz) bei Patienten signifikant verbessern.
-
In Kursen, Videos, Webinars oder Coachings verschiedener Anbieter stehen die vielen Fragen der Betroffenen im Zentrum, etwa diese:
- Was genau ist diese Erkrankung?
- Welche Behandlungsansätze gibt es?
- Wie ist die Prognose?
- Welche Komplikationen können entstehen?
- Mit welchen Nebenwirkungen muss ich rechnen?
- Wie kann man diesen begegnen?
- Wo sind Anlaufstellen für mich?
- Praktische Fragen: z. B. Insulininjektion, Verbände, Einnahme von Medikamenten (link), Physiotherapie, Alltagsleben usw.
- Strategien zur Adhärenz
Schulungen und Bildungsangebote bieten chronisch Kranken wertvolle Einblicke in ihre Erkrankung und Behandlung. Sie stärken das Verständnis für den Therapieplan und die Fähigkeiten der Patienten im Umgang mit ihrer Krankheit, was zu einer verbesserten Therapietreue und letztlich zu einem besseren Gesundheitszustand führt.
-
Dafür gibt es Fachleute etwa in entsprechenden Arztpraxen, Spitälern, bei der Spitex, bei Krankenkassen, Apotheken und Fachgesellschaften. Vor allem letztere sind Anlaufstellen bei chronischen Erkrankungen. Sie sind darauf spezialisiert, Betroffene und ihre Angehörigen mit Beratung, Information und Austausch zu unterstützen.
-
(letzter Aufruf: Februar 2024)
1 https://www.pharmazeutische-zeitung.de/verstehen-messen-verbessern/
2 Adhärenz: Definition der Therapieadhärenz, Bedeutung, Verbesserung (draco.de)
3 Helsana Arzneimittelreport 2020
4 https://www.med2day.com/adhaerenz-adherence-kommunikation-arzt-apotheke/
WHO, 2003, https://www.paho.org/en/documents/who-adherence-long-term-therapies-evidence-action-2003
Deutsches Ärzteblatt 2011








